
Schlagwort: Muskelschwäche

Chronisches Erschöpfungssyndrom (CFS)

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Tel: 0152 06 05 69 69
Chronisches Erschöpfungssyndrom (CFS)

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Tel: 0152 06 05 69 69
Muskeldystrophie nach Duchenne und Becker-Kiener
Brustkrebs (Mammakarzinom)

Ich freue mich sehr, wenn Sie meine privatärztlichen Hausbesuche und medizinischen Dienste vor Ort in Anspruch nehmen möchten.
Zögern Sie nicht, mich anzurufen, wenn Sie einen Hausbesuch für sich oder einen Angehörigen wünschen sollten.
Mit freundlichen Grüßen
Ihr Arzt Dr. med. Afshin Seresti
Tel: 0152 06 05 69 69
Brustkrebs (Mammakarzinom)
Brustkrebs (Mammakarzinom) gehört zu dem häufigsten bösartigen Tumor der Frau. In Deutschland erkranken zirka 9% aller Frauen im Leben an Brustkrebs. Frauen in Nordeuropa sind vornehmlich öfter von Brustkrebs betroffen als Frauen im Ostasien. Besonders tritt die Erkrankung bei der schwarzen Bevölkerung seltener auf als bei der weißen. Bei Männern ist Brustkrebs (Mammakarzinom) sehr selten.
Es gibt wichtige Risikofaktoren für Brustkrebs. Beispielweise keine oder eine späte Schwangerschaft mit einem Alter von über 30 Jahren wird als Risiko angesehen um Brustkrebs zu bekommen. Frauen mit einem sehr frühen Menarchenalter und einem sehr späten Menopausenalter weist ein höheres Risiko an Brustkrebs zu erkranken. Was die Einnahme hormoneller Kontrazeptiva betrifft, gibt es verschiedene Meinungen. Einige meinen, dass orale Kontrazeptiva als einen Risikofaktor für die Entwicklung von Brustkrebs sind. Aktuell gibt es Meinungen, dass orale Kontrazeptiva eher gering das Risiko für Entstehung von Brustkrebs steigern. Die meisten Brustkrebserkrankungen entstehen spontan ohne familiäre Häufung.
Zirka 5% aller Brustkrebs (Mammakarzinom) sind Folge einer genetischen Veränderung im BRCA1– oder BRCA2–Gen.
Brustkrebs (Mammakarzinom) macht oft am Anfang keine Beschwerden. Gewebeverhärtungen, Knoten und Absonderung aus der Brustwarze werden als Warnzeichen betrachtet und man soll in diesen Fällen ärztlich abklären lassen.
Es gibt Symptome, die auf einen Brustkrebs hinweisen können:
· Ungewöhnliche Verhärtungen oder Knoten in der Brust oder Achselhöhle auftreten
· Brustwarze ist eingezogen
· Einseitige, brennende Schmerzen oder Ziehen
· Wasserklare, trübe oder blutige Absonderungen aus einer Brustwarze
· Eine Änderung der Größe oder Form einer Brust
· Unterschiedliches Aussehen der Brüste beim Anheben der Arme
Bei Frauen zwischen 30 und 49 und ab 70 Jahren werden empfohlen, einmal jährlich die Brustdrüsen und die Lymphknoten in den Achselhöhlen, am Schlüssel- und Brustbein von einem Arzt untersuchen zu lassen. In dieser Untersuchung werden auch die Form und Größe der Brust und Brustwarzen kontrolliert. Bei Frauen zwischen 50 und 69 Jahren werden zusätzlich Mammografie- Screening empfohlen. Für Frauen, bei denen eine genetische Veränderung im BRCA1- oder BRCA2-Gen nachgewiesen wurde, wird bereits ab dem 25. Lebensjahr alle sechs Monate eine Tast- und Ultraschalluntersuchung und einmal pro Jahr eine Kernspintomografie empfohlen.
Brustkrebs (Mammakarzinom) ist oft ein Zufallsbefund und wird sehr häufig im Rahmen der Selbstuntersuchung zufällig entdeckt. Deshalb wird jede Frau die regelmäßige Selbstuntersuchung sehr empfohlen. Für die Diagnose von Brustkrebs (Mammakarzinom) steht neben der Tastuntersuchung auch Mammografie (Röntgenuntersuchung der Brust) zur Verfügung.
Um die Diagnose zu sichern, wird die feingewebliche Analyse einer Gewebeprobe (Biopsie) erfolgen. In diesem Fall wird Proben aus einem verdächtigen Bereich der Brust entnommen und anschließend genau untersucht.
Es ist sehr wichtig für die Therapieplanung zu wissen, wie weit der Tumor fortgeschritten ist. Sehr häufig besteht der erste Behandlungsschritt in der operativen Entfernung des Tumors, gegebenenfalls auch von Achsellymphknoten. Oft wird eine brusterhaltende Operation durchgeführt. Muss sie entfernt werden, kann der Operateur sie mittels eines Implantates, mit körpereigenem Gewebe oder mit beidem neu aufbauen. Zudem kann auch manchmal die Strahlentherapie, Anti-Hormontherapie, Chemotherapie und Antikörper-Therapie zum Einsatz kommen.
Die Ratschläge darf nicht zur Selbstdiagnose-oder -behandlung verwendet werden und kann einen Arztbesuch nicht ersetzen.
Hämatom (Bluterguss)

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Tel: 0152 06 05 69 69
Hämatom (Bluterguss)
Hämatom auch Bluterguss oder blauer Fleck genannt, tritt auf, wenn Blut im Rahmen einer Gefäßverletzung ins Körpergewebe austritt. Hämatome (Bluterguss, blauer Fleck) entstehen oft durch äußere Gewalteinwirkungen (Schlag, Sturz, Sport,…) im Alltag. Die Einnahme von Medikamenten wie Aspirin (Acetylsalicylsäure) oder Marcumar (Phenprocoumon) führen dazu, dass sich auch bei kleinen Verletzungen schneller Hämatome entwickeln.
Hämatome können durch die Blutgerinnungsstörung beispielweise bei Krankheit Hämophilie entstehen. Bei Hämophilie handelt sich um eine Erkrankung, bei der die Blutgerinnung gestört ist. Betroffene leiden sehr häufig unter subkutanen Hämatomen (Bluterguss unter Haut) oder intramuskulären Hämatomen (Blutungen innerhalb des Muskelgewebes). In der Regel heilt ein Bluterguss von selbst im Laufe von zwei bis drei Wochen ab. Hämatom-Symptom sind Schmerzen und die erkennbare Verfärbung, die sich je nach Alter des Hämatoms verändert. Diese Verfärbungen treten durch den langsamen enzymatischen Abbau des angesammelten Bluts im Gewebe auf. Hämatom zeigt sich eine rote bis rötlich-blaue Färbung innerhalb von ersten 24 Stunden. Die rot bis rötlich-blaue Verfärbung entsteht durch den roten Blutfarbstoff Hämoglobin. Durch Abbau von Hämoglobin ergibt die typischen Farbverläufe eines Blutergusses: Anfangs wird das Hämoglobin in Choleglobin/Verdoglobin (Gallenfarbstoff) abgebaut, das für eine bräunliche bis schwarze Färbung des Hämatoms sorgt. Der Stoff Biliverdin führt zu einer grünlichen Färbung. Am Ende wird das Hämoglobin in Bilirubin umgewandelt, das nach etwa sieben bis zehn Tagen zu einer gelblich-braunen Färbung des Hämatoms führt. Nach etwa einer Woche, spätestens jedoch nach drei Wochen verschwindet die Färbung. Zur Erstversorgung eines Hämatoms soll man sich an die sogenannte PECH-Regel: Pause – Eis – Compression (Anlegen eines Druckverbands) – Hochlagerung orientieren. Es ist immer zu empfehlen, die Hämatomsstelle mit einem Eisbeutel (eingeschlagen in ein Tuch) in den ersten 24 Stunden zu kühlen, da die Kühlung die Blutgefäße verengt und dadurch tritt weniger Blut aus. Auch ist sehr ratsam, die betroffene Stelle hoch zu lagern. Manchmal wird bei einem größeren Hämatom eine Heparin.-haltige Salbe verordnet. Wenn starke Schmerzen durch Hämatom vorliegen, können für kurze Zeit Schmerzmittel (Diclofenac oder Ibuprofen) verordnet werden. Bei den großen tiefen gelegenen Hämatomen ist oft eine Drainage oder eine Operation notwendig, um Komplikationen zu vermeiden.
Borreliose

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Tel: 0152 06 05 69 69
Borreliose
Borreliose ist in der Regel gut behandelbar, aber leider oft wird die von Zecken übertragene Krankheit erst spät diagnostiziert. Borreliose wird durch Bakterien der Art Borrelia burgdorferi verursacht. Borreliose kann auch schwer verlaufen und Gelenke, Nervensystem und Haut befallen.
Es gibt auch andere Erkrankung, die von Zecken übertragen wird. Die ist aber eine Viruserkrankung FSME (Frühsommer-Meningoenzephalitis), die in bestimmten Regionen auftreten.
Borreliose wird nicht von Mensch zu Mensch übertragen. Die Übertragung erfolgt durch einen Zeckenstich und so werden die Erreger auf den Menschen übertragen. Nicht jeder Zeckenstich führt zu Infektionen mit Borreliose. Infektionsrisiko wird geringer, wenn Zecken schneller entfernt wird.
Die Symptome, die durch Borreliose verursacht wird, sind sehr unterschiedlich. Oft sieht man bei Borreliose die sog. Wanderröte (Erythma migrans), die sich einige Tage bis Wochen nach dem Zeckenstich oft in der Umgebung der Einstichstelle oder auch an anderen Körperstellen auftreten.
Wanderröte (Erythma migrans) sieht wie eine ringförmige Hautrötung, die in der Mitte blasser scheint als am Rand aus. Zudem können andere Beschwerden wie Fieber sowie Muskel- und Kopfschmerzen auftreten. Sehr selten können Wochen bis Monate nach einem Zeckenstich auch knötchenartige oder blaurote Schwellungen der Haut vor allem am Ohr oder an den Brustwarzen auftreten. Auch selten können Borreliose Nervensystem befallen.
Zur Diagnose einer Borreliose wird nach Zeckenstichen in der Vergangenheit gefragt. Typisches Frühsymptom ist die sogenannte Wanderröte (Erythema migrans). Stellt man eine wanderröte (Erythema migrans) fest, soll mit Therapie anfangen.
Bei einer Blutuntersuchung sieht man spezifische Antikörper gegen Borrelien und das heisst nur, dass man bereits Kontakt mit den Erregern hatte. Antikörper gegen Borrelien haben auch Menschen, die nie an einer Borreliose erkrankt waren oder die Infektion bereits überstanden haben. Das heißt, dass der Antikörpernachweis nicht sicher eine Borrelien-Infektion beweist. Auch das Fehlen von Antikörper gegen Borrelien bedeutet nicht, dass eine Borreliose nicht besteht. In der frühen Phase der Borreliose fehlt häufig der spezifische Antikörper.
Die Borreliose lässt sie sich vor allem im Frühstadium gut antibiotisch therapieren. Dies trifft auch bei Borreliose-Erkrankungen von Kindern zu. Bei später auftretenden und chronischen Symptomen sind sehr häufig Antibiotikagaben durch mehrwöchige Infusionen notwendig.
Die Ratschläge darf nicht zur Selbstdiagnose-oder -behandlung verwendet werden und kann einen Arztbesuch nicht ersetzen.
DR.MED.AFSHIN SERESTI
Übergewicht und Adipositas
Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Tel: 0152 06 05 69 69
Frankfurter Berg, Bergen-Enkheim, Nieder-Eschbach, Harheim, Kalbach-Riedberg, Nieder-Erlenbach, Innenstadt, Sossenheim, Unterliederbach, Zeilsheim, Sindlingen, Nied, Höchst, Fechenheim, Seckbach, Riederwald, Berkersheim, Bonames, Preungesheim, Eckenheim, Eschersheim, Dornbusch, Ginnheim, Niederursel, Heddernheim, Praunheim, Hausen, Rödelheim, Griesheim
Übergewicht und Adipositas
Adipositas (Fettleibigkeit) und Übergewicht sind in Deutschland sehr verbreitet. Nur ein Drittel der Erwachsenen haben ein normales Körpergewicht. In der Regel Adipositas und Übergewicht beeinträchtigen die Lebensqualität und führen häufig zu schweren gesundheitlichen Schäden. Insbesondere das Herz-Kreislaufsystem und der Bewegungsapparat werden durch Adipositas in Mitleidenschaft gezogen. Auch erhöht Adipositas das Risiko für weitere Erkrankungen wie die Zuckerkrankheit (Diabetes mellitus), das Schlafapnoe-Syndrom, Bluthochdruck und Fettleber.
Betroffenen leiden nicht selten unter der Diskriminierung in der Gesellschaft. In der Regel ist das Entstehen von Adipositas wahrscheinlich, wenn langfristig die Energiezufuhr vielmehr als Energieverbrauch des Körpers ist. Nach Weltgesundheitsorganisation (WHO) wird von einer Adipositas gesprochen, wenn Menschen einen sogenannten Körpermassenindex oder Body-Mass-Index (BMI) über 30 kg/m² haben. Der BMI ist aber nur ein grober Richtwert.
Body-Mass-Index (BMI) berechnet sich aus dem Körpergewicht in Kilogramm geteilt durch die Körpergröße in Meter zum Quadrat.
BMI unter 18,5 = Untergewicht
BMI zwischen 18,5 und 24,9 = Normalgewicht
BMI zwischen 25 und 29,9 = Übergewicht
BMI ab 30 = Adipositas, Grad I
BMI-Wert ab 35 = Adipositas Grad II
BMI-Wert ab 40 = extreme Adipositas Grad III
Um Fettverteilung im Körper zu ermitteln, kann auch der Taillenumfang bestimmen. Der Taillenumfang über 102 Zentimetern bei Männern oder 88 Zentimeter bei Frauen sind mit einem deutlich erhöhten Risiko für Folgekrankheiten verbunden.
Genetische Veranlagung und ungesunde Lebensstil wird als Ursache für die Entwicklung der Übergewicht und Adipositas angesehen.
Gene können auf Energieverbrauch des Menschen Einfluss haben. Übergewichtige sollten auch bei ungünstiger genetischer Veranlagung versuchen, die Schuld nicht nur den Genen zuzuschieben. Doch im Wesentlichen beeinflussen die Essgewohnheiten und der Lebensstil das Körpergewicht. Erbliche Anlagen für Übergewicht können oft durch einen gesunden Lebensstil, ausreichend Bewegung und eine gute Ernährung ausgeglichen werden.
Aber auch Umweltfaktoren wie Zeitdruck oder Fastfood veranlassen ungesunde Essgewohnheiten. Insbesondere in einkommensschwachen Familien werden weniger Gemüse und Obst verzehrt, dafür umso häufiger Fertiggerichte mit ziemlich hohem verstecktem Fettgehalt. Das macht Dick.
Auch fehlende Bewegung führt zu Adipositas und daraus resultierenden Folgeerkrankungen im weiteren Lebensverlauf. Manchmal kann eine Adipositas Folge von einer Unterfunktion der Schilddrüse sein. Es gibt auch Medikamente, die eine Gewichtszunahme verursachen.
Zum Abnehmen wird in der Regel eine Kombination aus mehr Bewegung und einer Ernährungsumstellung empfohlen. Verhaltenstherapeutische Elemente soll auch berücksichtigt werden.
Wenn es mit einer Ernährungsumstellung und mehr Bewegung nicht das Ziel erreicht wird, kann zusätzlich eine Therapie mit einem Medikament das Abnehmen unterstützen.
Je mehr man abnimmt, desto schwieriger wird es, das erreichte Gewicht zu halten oder noch mehr Gewicht zu verlieren. Vielen Menschen fällt es nicht leicht, ihren Gewohnheiten und Verhaltensweisen dauerhaft zu ändern.
Manchmal wird eine chirurgische Therapie (Magenbypass oder Magenverkleinerung) zur Therapie von starker Adipositas empfohlen. Diese Operationen können zu Komplikationen und Nebenwirkungen führen.
Die Fettabsaugung (Liposuktion) wird nicht zur Therapie der Adipositas eingesetzt. Also hier geht es bloß um die Entfernung überschüssiger, lokaler Fettmengen und ist also ein kosmetisches Verfahren.
Die Ratschläge darf nicht zur Selbstdiagnose-oder -behandlung verwendet werden und kann einen Arztbesuch nicht ersetzen.

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Ich freue mich von Herzen über Ihren Besuch auf meiner Website und möchte Sie darüber informieren, dass ich neben meiner langjährigen Erfahrung in der Neurochirurgie, Neurologie und Schmerzklinik auch Autor zweier Bücher zum Thema Bandscheibenerkrankungen der Lendenwirbelsäule sowie eines umfassenden Buches zur Neurologie bin. Ich bin immer für Sie da, wenn Sie Unterstützung im Zusammenhang mit Ihrer Erkrankung benötigen. Zögern Sie bitte nicht, mich jederzeit zu kontaktieren. Ich bin jederzeit für Sie da und Sie können sich gerne unter der folgenden Telefonnummer an mich wenden.
Tel: 0152 06 05 69 69
Ihre Wirbelsäule – Ihre Entscheidung
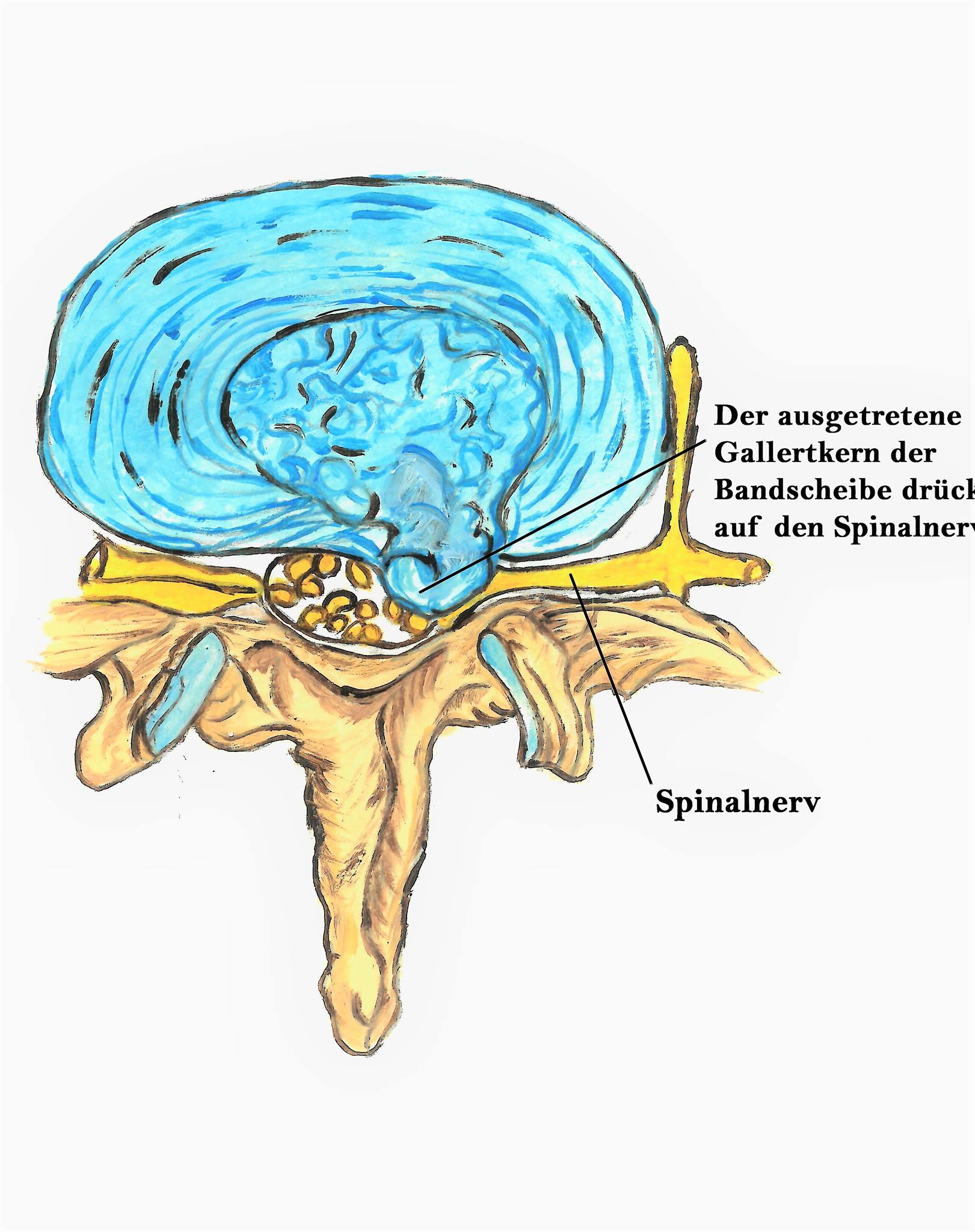
Rückenschmerzen sind die Volkskrankheit Nummer eins. Eine mögliche Ursache dafür ist ein Bandscheibenvorfall. Eine Operation könnte Abhilfe schaffen, ist jedoch in vielen Fällen vermeidbar.
Aber was genau ist eigentlich ein Bandscheibenvorfall? Welche Symptome verweisen auf ihn und wie wird er diagnostiziert? Welche Behandlungsmethoden gibt es? Diese und weitere Fragen werden ausführlich beantwortet und anhand von Bildmaterial anschaulich erklärt. Damit Sie mitentscheiden können, was für Sie gut und richtig ist.

Privatärztlicher Hausbesuchsdienst rund um die Uhr
DR.MED.AFSHIN SERESTI
Ich freue mich von Herzen über Ihren Besuch auf meiner Website und möchte Sie darüber informieren, dass ich neben meiner langjährigen Erfahrung in der Neurochirurgie, Neurologie und Schmerzklinik auch Autor zweier Bücher zum Thema Bandscheibenerkrankungen der Lendenwirbelsäule sowie eines umfassenden Buches zur Neurologie bin. Ich bin immer für Sie da, wenn Sie Unterstützung im Zusammenhang mit Ihrer Erkrankung benötigen. Zögern Sie bitte nicht, mich jederzeit zu kontaktieren. Ich bin jederzeit für Sie da und Sie können sich gerne unter der folgenden Telefonnummer an mich wenden.
Tel: 0152 06 05 69 69
Riesenzellarteriitis (Arteriitis temporalis)
Die Riesenzellarteriitis ist die häufigste systemische Vaskulitis bei Menschen über fünfzig Jahren. Die Riesenzellarteriitis befällt die großen Arterien, vorwiegend Arteria carotis externa. Der Name geht auf die bei der Erkrankung typischen Zellmuster (Riesenzellen) bei der feingeweblichen Untersuchung zurück. Riesenzellen sind Lymphozyten und Makrophagen, die sogenannten Fresszellen, die bei der Erkrankung miteinander zu Riesenzellen verschmelzen. Die Ursache der Erkrankung ist unbekannt.
Die Riesenzellarteriitis (Arteriitis temporalis) äußert sich durch heftige, pochende, einseitige Kopfschmerzen im Bereich der Schläfe, die sich bei Husten oder Kopfbewegungen verstärken. Manchmal tritt als Folge der Minderdurchblutung der Kaumuskulatur schmerzen beim Kauen auf. Bei einem Teil der Betroffenen findet man Sehstörungen, die von einer Minderdurchblutung der Sehnerven hergehen. Unbehandelt droht die Erblindung eines oder sogar beiden Augen. Die Schläfenarterie am Schädel sind häufig hart, verdickt, vermehrt geschlängelt, pulslos und druckempfindlich. Zudem leiden die Betroffenen oft an einer Polymyalgia rheumatica. Weitere Symptome wie Abgeschlagenheit, Fieber, Nachtschweiß und Gewichtsverlust treten häufig auf.
Neben der Klinischen Diagnose helfen auch Zusatzuntersuchungen wie Labor, Farbduplex der Schläfenarterie, Probeexzision aus einer Schläfenarterie und Angiografie. Gesichert wird die Diagnose durch eine Probeexzision aus einer Schläfenarterie, die in Lokalanästhesie auch Ambulant erfolgen kann. Bei der Erkrankung erhöht sich die BSG massiv (oft bis 100 mm/Stunde). Die Farbduplex der Schläfenarterie bei der Riesenzellarteriitis zeigt eine Wandverdickung. Angiografie wird bei Verdacht auf Befall des Aortenbogen oder der Koronararterien durchgeführt. Beim Verdacht auf eine Arteriitis temporalis ist die sofortige, hoch dosierte Kortikosteroidgabe indiziert. Die Blutsenkungsgeschwindigkeit wird im Verlauf kontrolliert. Nach einer etwa zweijährigen Behandlung wird in der Regel die Therapie schrittweise beendet.
Die Ratschläge darf nicht zur Selbstdiagnose-oder -behandlung verwendet werden und kann einen Arztbesuch nicht ersetzen.
DR.MED.AFSHIN SERESTI
Frankfurter Berg, Bergen-Enkheim, Nieder-Eschbach, Harheim, Kalbach-Riedberg, Nieder-Erlenbach, Innenstadt, Sossenheim, Unterliederbach, Zeilsheim, Sindlingen, Nied, Höchst, Fechenheim, Seckbach, Riederwald, Berkersheim, Bonames, Preungesheim, Eckenheim, Eschersheim, Dornbusch, Ginnheim, Niederursel, Heddernheim, Praunheim, Hausen, Rödelheim, Griesheim
Multiple Sklerose
Ich freue mich von Herzen über Ihren Besuch auf meiner Website und möchte Sie darüber informieren, dass ich neben meiner langjährigen Erfahrung in der Neurochirurgie, Neurologie und Schmerzklinik auch Autor zweier Bücher zum Thema Bandscheibenerkrankungen der Lendenwirbelsäule sowie eines umfassenden Buches zur Neurologie bin. Ich bin immer für Sie da, wenn Sie Unterstützung im Zusammenhang mit Ihrer Erkrankung benötigen. Zögern Sie bitte nicht, mich jederzeit zu kontaktieren. Ich bin jederzeit für Sie da und Sie können sich gerne unter der folgenden Telefonnummer an mich wenden.
Tel: 0152 06 05 69 69
Multiple Sklerose
Multiple Sklerose (MS) oder auch Encephalomyelitis disseminata (ED) genannt, ist eine neurologische Erkrankung, die zu chronischen Entzündungen im Zentralnervensystem (ZNS) führen kann. Typischerweise zeigen sich verstreute Entzündungen in der weißen Substanz des Gehirns und Rückenmarks. Weltweit sind zirka 2 Millionen Menschen von der MS erkrankt. Das Erkrankungsrisiko ist in Gebieten nahe des Äquators am geringsten und nimmt in Richtung der Pole zu. Deutschland gehört zu den Gebieten mit dem höchsten Erkrankungsrisiko.
In der Regel tritt die Erkrankung zwischen dem 20. und 40. Lebensjahr auf. Frauen sind etwa drei Mal so häufig betroffen wie Männer. Ein Erkrankungsbeginn vor dem 10. Lebensjahr und nach dem 60. Lebensjahr ist selten.
Die Ursache der MS-Erkrankung ist nicht genau bekannt. Aber spielen Autoimmunprozesse, genetische Faktoren und Infektionen bei der Entstehung der Erkrankung eine wichtige Rolle. Multiple Sklerose ist eine Autoimmunkrankheit, die dabei Immunsystem sich gegen das Nervengewebe richtet. Enge Angehörige von MS-Kranken haben ein 10- bis 30- Fach erhöhtes Risiko auch MS zu entwickeln. Deshalb wird es vermutet, dass die genetischen Faktoren für die Entstehung von MS eine Rolle spielen. Umweltfaktoren scheinen auch dafür mitverantwortlich zu sein. Es wird auch vermutet, dass MS im Rahmen einer durchgemachten Virusinfektion im Kinderalter entwickeln kann. Es können Infektionen mit Herpesviren, vor allem das Epstein-Barr-Virus, sowie Chlamydien sein.
Multiple Sklerose (MS) läuft häufig in Schüben. Ein seelische- und körperlicher Stress kann einen akuten MS-Schub auslösen, da sie das Immunsystem anregen können.
Die durch Multiple Sklerose (MS) bedingten Beschwerden haben viele Gesichter. Aber treten manche Symptome bei MS anfänglich sehr häufig auf und diese sind Gefühlsstörung, Sehstörung und Augenprobleme, Schwäche der Muskulatur.
Sehr oft ist MS-Erkrankung mit Gefühlsstörung verbunden. Die Betroffenen klagen über Müdigkeit und Taubheitsgefühle in Arme oder Beine. Eine Sehstörung an einem Auge ist häufig das erste MS-Anzeichen. Manche Betroffenen klagen über Kraftlosigkeit, können ihre Blase nicht richtig entleeren. Über die Hälfte von Patienten entwickeln im Verlauf der MS-Erkrankung Gang- und Gleichgewichtstörung oder Muskelverkrampfungen (Spastik).
Zur Diagnose einer MS-Erkrankung soll eine Anamnese und neurologische Untersuchung durchgeführt werden. Die neurologische Untersuchung prüft die Funktion von Hirnnerven und testet Empfindungen, Reflexe und Muskelkraft. Zudem ist eine Untersuchung von Liquor (Hirnwasser) zu empfehlen. Die evozierten Potenziale prüft auch die Leitfähigkeit der Seh-oder Hörnerv. Bei MS-Erkrankung kann die Leitfähigkeit der Seh- oder Hörnerv typische Veränderungen zeigen. Einen hohen Stellenwert bei der MS-Diagnostik hat die Magnetresonanztomographie (MRT). Durch MRT kann der Arzt für multiple Sklerose typische Entzündungsherde schon frühzeitig feststellen – schon bevor die ersten MS-Symptome auftreten.
Eine kausale Therapie der Multiplen Sklerose ist momentan nicht möglich. Ziel der Behandlung besteht darin, das Ausmaß der Entzündungsreaktion zu verringern, die Begleitsymptome zu therapieren. In der Therapie der Multiplen Sklerose werden zum einen die Schubtherapie und zum anderen die vorbeugende immunprophylaktische Therapie eingesetzt. Die Schubtherapie therapiert den akuten Schub. Durch die immunprophylaktische Therapie wird sowohl die Anzahl als auch die Schwere von Schüben reduziert. Eine mögliche spätere Behinderung wird dadurch verzögert.
Während eines akuten MS-Schubes wird in der Regel zur Entzündungshemmung hochdosiertes Cortison verordnet. Bei unzureichender Rückbildung der Symptome wird die Cortison Therapie in höherer Dosis wiederholt empfohlen. Sollte auch dies zu keiner Besserung führen wird eine Blutwäsche, die so genannte Plasmaseparation, durchgeführt.
Zur Vorbeugung von Schüben werden verschiedene Therapiestufen empfohlen. Bei einem milden/moderaten MS-Verlauf werden Beta-Interferone verordnet. Zudem werden auch die Substanzen Teriflunomid und Dimethylfumarat (DMF) als Behandlungsoption für MS-Kranken mit schubförmigem Verlauf eingesetzt. Beide Substanzen haben hauptsächlich entzündungshemmende Wirkung. Es wird aber Eskalationstherapie bei aktiver Verlaufsform empfohlen, bei Patienten die nicht genügend auf die Basisimmuntherapeutika ansprechen. Es wird hier die Infusionstherapie mit dem monoklonalen Antikörper Natalizumab verordnet. Es gibt auch Fingolimod ein weiteres Medikament als Eskalationstherapie, die einmal täglich als Kapsel oral verabreicht wird.
Die Ratschläge darf nicht zur Selbstdiagnose-oder -behandlung verwendet werden und kann einen Arztbesuch nicht ersetzen.
DR.MED.AFSHIN SERESTI
Frankfurter Berg, Bergen-Enkheim, Nieder-Eschbach, Harheim, Kalbach-Riedberg, Nieder-Erlenbach, Innenstadt, Sossenheim, Unterliederbach, Zeilsheim, Sindlingen, Nied, Höchst, Fechenheim, Seckbach, Riederwald, Berkersheim, Bonames, Preungesheim, Eckenheim, Eschersheim, Dornbusch, Ginnheim, Niederursel, Heddernheim, Praunheim, Hausen, Rödelheim, Griesheim